添付文書を見て「腎機能による減量基準はCCr(クレアチニンクリアランス)か…」と確認したあと、検査値一覧にあるeGFRを見て「まあ、だいたい同じだからこれでいいか」と判断していませんか? あるいは先輩から「個別eGFRがCCrと同じように使えるから大丈夫」と教わったけれど、その根拠(Why)までは詳しく知らない、という方もいるかもしれません。
この記事では、GFRとCCrの生理学的な違いから、なぜ「添付文書のCCrをeGFRで代用してよい」という説が存在するのか、具体的な計算データを用いて解説します。シスタチンCなどの別指標に頼る前に、まずは手元のクレアチニン値とeGFRを正しく使いこなすための「判断の筋道」を整理しましょう。
目次
GFRとCCrは「似て非なるもの」|生理学的なズレを理解する

まず前提として、GFR(糸球体濾過量)とCCrはイコールではありません。
ここ、あやふやなまま進むと後で混乱するので整理しておきます。
- GFR(糸球体濾過量): 腎臓が老廃物を濾過する「真の能力」。
- CCr(クレアチニンクリアランス): クレアチニンの排泄量から腎機能を「推定した値」。
重要なのは、クレアチニンという物質の特性です。クレアチニンは糸球体で濾過されるだけでなく、尿細管からも一部分泌(排泄)されます。そのため、本来のGFRよりもCCrの方が、尿細管分泌の分だけ(約20〜30%)高めに出る傾向があります。
これを補正するための係数として、以下のような関係式が知られています。
実測CCr × 0.715 ≒ GFR
(出典:日本腎臓学会編「腎機能(GFR)・尿蛋白測定の手引」等)
つまり、一生懸命蓄尿して測った実測CCrであっても、純粋なGFRよりは約3割ほど高く出ているということです。
えっ、CCrの方が高く出るんですか? でも現場では『CCr計算すると低く出るから、eGFRで見たほうが安全』なんて話も聞きませんか?

オカメインコ

ポッポ先生
いいところに気づきましたね。そこが今回の最大のポイント、『測定法の歴史』に関わる話なんです。生理学的にはCCrが高くなるはずなのに、なぜ計算上のズレが起きるのか。次で謎解きをしましょう。
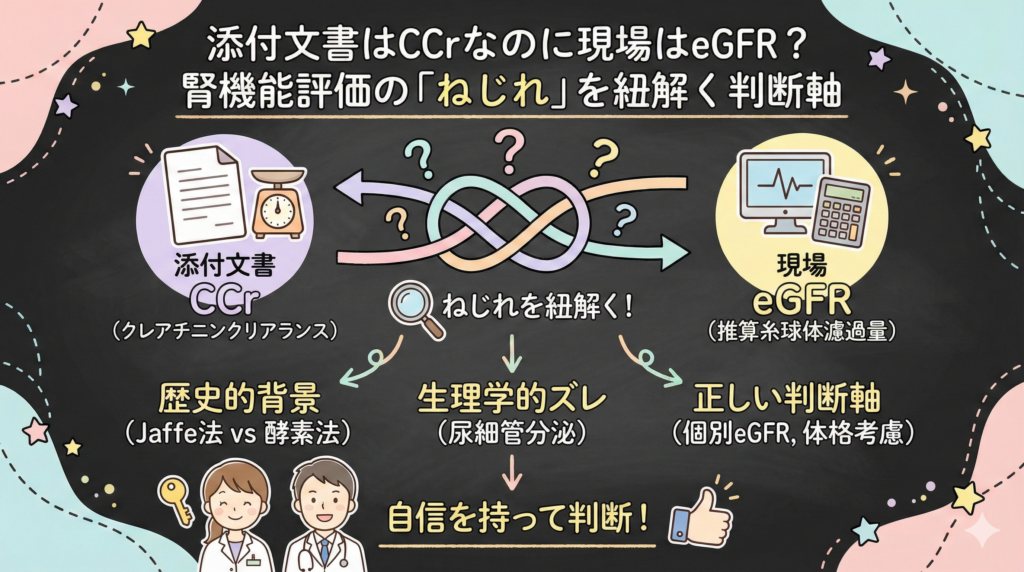
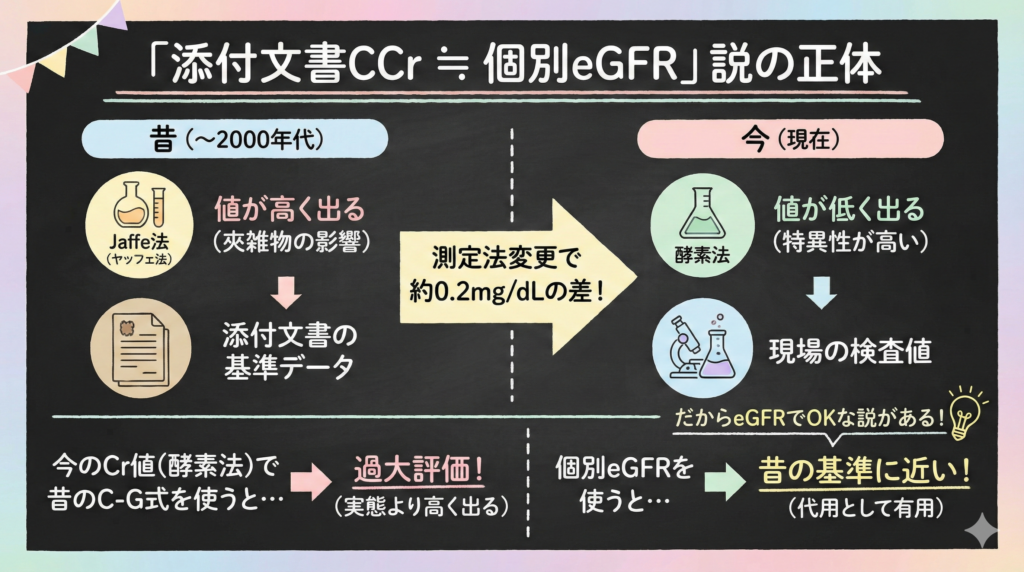
「添付文書のCCr ≒ 個別eGFR」説の正体|Jaffe法と酵素法の歴史
「添付文書にはCCrと書いてあるけど、個別eGFR(推算値)で評価してOK」。
この定説、一度は耳にしたことがあると思います。なぜ、生理学的に違うはずの指標を代用していいのでしょうか?
その答えは、クレアチニンの測定方法の変更(Jaffe法から酵素法へ)にあります。
0.2mg/dLの差がすべてのカギ
かつて(〜2000年代初頭など)、多くの臨床試験や添付文書の作成に使われていたデータはJaffe(ヤッフェ)法という測定法に基づいていました。しかし、現在の日本の医療現場で使われているのは酵素法です。
- Jaffe法(昔): 夾雑物の影響を受けやすく、値が高く出る。
- 酵素法(今): 特異性が高く、正確。Jaffe法より約0.2mg/dL低く出る。
CCrを計算する有名な「Cockcroft-Gault(C-G)式」は、実は古いJaffe法の時代のデータで作られた式です。
ここに、現在の「酵素法」で測った低いクレアチニン値をそのまま代入するとどうなるでしょうか? 分母(血清Cr値)が小さくなるため、計算結果のCCrは実態よりも高く(腎機能を過大評価)算出されてしまいます。
【検証】データで見る「打ち消し合い」のマジック
言葉だけだとわかりにくいので、実際にモデル患者を設定して計算してみましょう。
この「数字のトリック」を見ると、なぜeGFRで代用できるのかが腑に落ちるはずです。
【モデル患者】
65歳 男性、身長170cm、体重60kg、血清Cr 1.0 mg/dL(酵素法)
※この患者さんのJaffe法換算Cr値は、約1.2 mg/dL(1.0 + 0.2)となります。
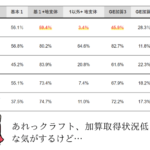
| 計算パターン | 計算に使うCr値 | 計算結果(概算) | 評価 |
|---|---|---|---|
| ① 現代のC-G式 | 1.0 (酵素法) | 62.5 mL/min | 高すぎる (添付文書基準より過大評価しがち) |
| ② 昔のC-G式 (添付文書の基準) | 1.2 (Jaffe法相当) | 52.0mL/min | 基準値 (本来比較すべき値) |
| ③ 個別eGFR (日本人推算式) | 1.0 (酵素法) | 57.6 mL/min | 近い! (②と近似する) |
※③は標準化eGFR(mL/min/1.73m²)をこの患者の体表面積(約1.69m²)で補正した個別eGFR(mL/min)として算出。
いかがでしょうか?
今の検査値(Cr 1.0)をそのままC-G式に入れた①は、②に比べて10以上も高く出てしまっています。これでは腎機能が悪い患者さんを見逃すリスクがあります。
一方で、現在のeGFR推算式を使った③は、昔の基準である②と非常に近い数字になっていますよね。
つまり、「個別eGFRがCCrと同じだから」というよりは、「今のCr値で無理やりC-G式を使うより、個別eGFRを使ったほうが、昔の添付文書の基準(Jaffe法CCr)に近い評価ができる」というロジックなのです。
なるほど! 係数で見ると一目瞭然ですね。測定法のズレを補正する意味でも、eGFRの方が理にかなってるんだ。

オカメインコ

ポッポ先生
その通りです。ただし注意点として、最近発売された新しい薬剤(国内開発品など)は、最初から『酵素法』でデータを取っている場合があります。その場合は①の計算でOKです。
「単位」を見落とすと危険|標準化eGFRと個別eGFR

測定法の次に現場で詰まりがちなのが、eGFRの「単位」の問題です。
検査値一覧に載っているeGFR、単位をよく見てみてください。「mL/min/1.73m²」となっていませんか?
これは標準化eGFRと呼ばれ、体表面積1.73m²(標準体型)の人に換算した値です。CKD(慢性腎臓病)の重症度分類にはこちらを使いますが、薬物投与設計にそのまま使うのはリスクがあります。
薬は「身体の大きさ」で腎臓を通る
薬物の排泄能は、標準体型への換算ではなく、その患者さんの実際の腎臓の大きさ(=体格)に依存します。
特に小柄な高齢女性などで、標準化eGFRをそのまま使うと、実際の排泄能(個別eGFR)よりも高い値が出てしまい、過量投与につながる恐れがあります。
私ならまず、以下の式で「個別eGFR(mL/min)」に直します。
個別eGFR(mL/min) = 標準化eGFR × 体表面積(BSA) ÷ 1.73
どうですか? 毎回計算するのは大変かもしれませんが、電子カルテや計算サイトによっては「体表面積未補正eGFR」として表示されていることもあります。ここ、確認するクセをつけたいところです。
忙しい時に毎回計算するのは正直キツイです…。ざっくり判断しちゃダメですか?

オカメインコ

ポッポ先生
標準体型に近い人なら誤差は少ないですが、極端に小柄な方や大柄な方では注意です。もし計算が手間なら、日本腎臓病薬物療法学会のWebサイトなどにある自動計算ツールをブックマークしておくと便利ですよ。数秒の手間でリスクを回避できます。
数値はあくまで「目安」|リスクとベネフィットを天秤にかける
ここまで計算式や係数の話をしてきましたが、忘れてはいけない大前提があります。
それは、「推算式はあくまで推算(Estimate)であり、実測値ではない」ということです。
例えば、寝たきりの高齢者や極端に筋肉量が少ない患者さんでは、血清クレアチニン値が0.2〜0.4 mg/dLと極端に低く出ることがあります。これをそのまま計算式に当てはめると、腎機能が過大評価(見かけ上の正常)されてしまいます。
どんなに精密な式を使っても、個々の患者さんの腎機能を100%正確に当てることは不可能です。厳密な評価が必要な抗がん剤などでは、24時間蓄尿による実測が必要になることもあります。
えっ、じゃあ結局どうすればいいんですか? 計算しても意味ないってこと…?

オカメインコ

ポッポ先生
いえ、意味は大いにありますよ。ただ、「数値=絶対の正解」と思わないことが大切です。迷ったときは「天秤」にかけてみましょう。
数値の独り歩きを防ぐ「臨床的判断」
大切なのは、弾き出した数値を絶対視するのではなく、「その薬を投与したときのリスク」を天秤にかけることです。
- この薬で中毒域に達したら何が起きる?
(致死的な不整脈が出るのか、軽いめまい程度なのか) - 治療の優先度は?
(減量しすぎて効果が出ないリスクは許容できる感染症か、それとも命に関わるか) - 代替薬はあるか?
(腎排泄ではない安全な薬に変えられないか)
例えば、「計算結果は50mL/minだけど、高齢で痩せているから実際はもっと低いかも。でも、この重症感染症で効かないのは命取りだから、あえて通常量でいって副作用をモニタリングしよう」という判断もあれば、「逆に、この薬は副作用が出ると転倒リスクが高いから、計算値よりも一段階下げてスタートしよう」という判断もあります。
こういった「臨床的な判断(Clinical Judgement)」こそが、薬剤師の腕の見せ所です。計算機にはできない、人間ならではの仕事ですね。
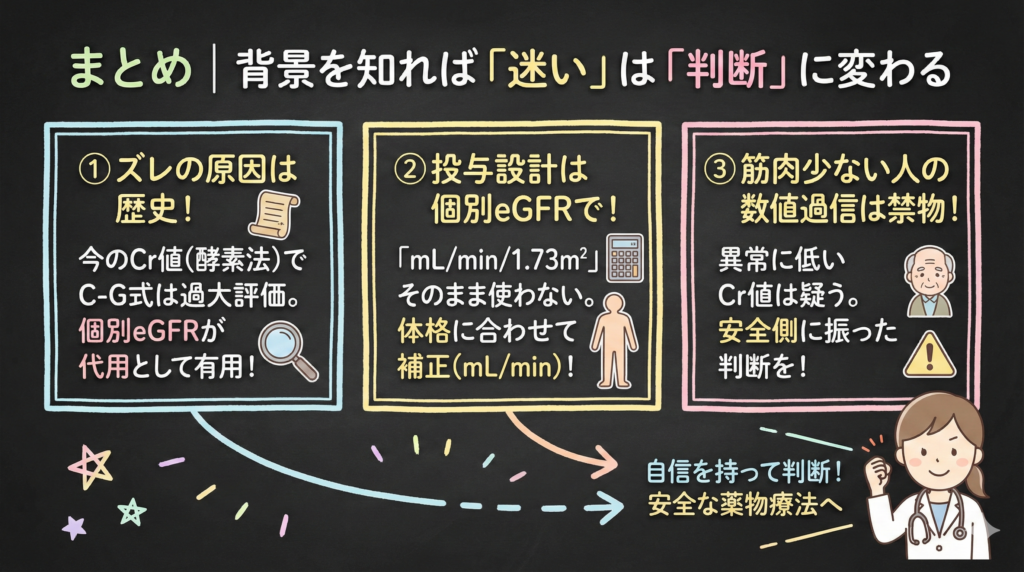
まとめ|背景を知れば「迷い」は「判断」に変わる
腎機能評価の「なぜ?」を深掘りしてきました。
明日からの業務で意識したいポイントを整理します。
- 添付文書(CCr)と現場(eGFR)のズレは「測定法の歴史」にある
今のCr値(酵素法)でC-G式を使うと過大評価になりがち(0.789倍の補正が必要なほど)。だからこそ、その補正に近い値が出る「個別eGFR」が代用として有用になります。 - 薬物投与設計には「個別eGFR」を使う
検査値の「mL/min/1.73m²」はそのまま使わない。患者さんの体格に合わせて補正(単位をmL/minに)する視点を持つこと。 - 数値はあくまで推算。最後は天秤にかける
数値を鵜呑みにせず、過量投与のリスクと治療効果を天秤にかけて、患者さんごとの最適解を探る。
腎機能評価は、単なる「数字合わせ」ではありません。その数字がどうやって出されたものか、背景にあるロジック(Jaffe法か酵素法か、体格補正はあるか)を知ることで、自信を持って「この量でいきましょう」と提案できるようになります。
まずは次回の処方監査で、eGFRの単位や患者さんの体格を意識して見ることから始めてみませんか? 小さな確認の積み重ねが、薬物療法の安全を守る大きな一歩になるはずです。